INTRODUCCIÓN
El mundo actual es un mundo envejecido, y Cuba, con indicadores de salud similares a los de países desarrollados, no escapa del impacto del envejecimiento. Según los últimos reportes demográficos, el país alcanzó un índice de envejecimiento de un 19,2 % en el año 2015, con una esperanza de vida de 79 años. Se prevé que para el año 2050 Cuba será el noveno país más envejecido del mundo, con un 33,2 % de población anciana.1,2
En Cienfuegos, provincia localizada al centro sur, los indicadores de salud son superiores a la media del país; se exhibe un envejecimiento demográfico de 19,2 % en el 2015, similar a las cifras del resto del país.3
Para el Hospital General Universitario Dr. Gustavo Aldereguía Lima, próximo a cumplir 40 años de fundado, la asistencia clínico quirúrgica a los adultos mayores representa un reto, pues con las cifras anteriormente expuestas se necesitará mayor preparación del personal médico y de enfermería, así como una distribución eficiente de los recursos diagnósticos y terapéuticos que, sin duda, verán incrementadas sus demandas en un futuro actual.
Un desafío importante es la enorme diversidad de los estados salud y estados funcionales que presentan las personas mayores. Esta diversidad refleja los cambios fisiológicos sutiles que se producen con el tiempo, pero que solo se asocian vagamente con la edad cronológica.4
Con múltiples comorbilidades y reservas fisiológica y funcional limitadas, la hospitalización representa un periodo de alta vulnerabilidad para esta población.5 Entre la admisión y el alta, más de un tercio de pacientes ancianos hospitalizados experimentan declinación en sus actividades de vida diaria, alrededor de un cuarto de ellos, requiere cuidados postagudos y alrededor de un tercio es rehospitalizado 90 días después del alta.6
Sin embargo, la asistencia sanitaria al anciano no puede estar centrada exclusivamente en los procesos de enfermedad, sino que debe consistir en modelos integrados y adaptados al individuo, en los que primen, como objetivos de salud, la calidad de vida y la funcionalidad, y no solo la disminución y el retraso de la mortalidad, como ocurre en los modelos tradicionales. Por todo ello, será necesario un sistema de atención individualizado y especializado, basado en el trabajo en equipo interdisciplinario y con un adecuado manejo de los niveles asistenciales, que incluya el manejo de la multimorbilidad y la polifarmacia, aspectos funcionales, cognitivos y afectivos, rehabilitación y movilización precoces, abordaje nutricional y evaluación social precoz, para evitar la iatrogenia, reducir la discapacidad incidente y mejorar la calidad de vida y el regreso al domicilio habitual.7
El Servicio de Geriatría del Hospital Dr. Gustavo Aldereguía Lima, de Cienfuegos, desde su inauguración en 1989 como unidad asistencial y docente, ha atendido adultos mayores hospitalizados con criterios de admisión bien establecidos, y utilizado como metodología principal la evaluación geriátrica integral, cuyos beneficios han quedado evidenciados.8 Esto no debe ser exclusivo del servicio de Geriatría, sino que debe extenderse a todos los servicios del hospital donde ingresan adultos mayores.
Lo más importante es cómo los hospitalistas abordan a los pacientes ancianos, de manera que puedan:
a) Identificar el subgrupo de pacientes que probablemente se beneficien de la recogida de datos adicionales (la llamada revisión geriátrica de sistemas).
b) Recoger información estandarizada para esos pacientes de una manera eficiente, que se integre con el flujo de trabajo de rutina.9
Con este trabajo, los autores se proponen exponer los elementos indispensables para realizar la valoración geriátrica a todos los ancianos que ingresen en el hospital y que pueda servir al personal médico de todos los servicios que ingresan a estos pacientes, en aras de homogeneizar y ajustar su atención.
DESARROLLO
Desde hace años nuestra institución inició el Movimiento Hospital Amigo del Adulto Mayor y su Familia, y una forma amigable de contribuir al restablecimiento de la salud precaria de estas personas es evaluarlos y tratarlos como se merecen, desde la perspectiva científica, ética y humana que caracteriza a la profesión médica.
Aspectos teóricos de la evaluación geriátrica
Concepto
Por evaluación geriátrica (EG) se entiende la que se realiza a los pacientes ancianos; un proceso que permite reconocer las diversas afecciones médicas y psicosociales que influyen en su estado de salud. Además de las enfermedades frecuentes en la población anciana, influyen factores sociales, psicológicos y ambientales. La evaluación geriátrica varía desde los pesquisajes breves que realiza un médico hasta un proceso interdisciplinario intensivo que incluye tanto a la evaluación como al tratamiento.10
Debido a las características heterogéneas que presentan las personas ancianas, derivadas de cambios anatomofisiológicos propios del envejecimiento, comorbilidad, presentaciones atípicas de los síntomas y la aparición de deterioro funcional con grados diversos de dependencia se hace necesario una valoración extensa y plural, diferentes de la anamnesis y exploración clínica habituales.11
Los tratados de geriatría definen la EG como un proceso diagnóstico multidimensional, a menudo interdisciplinario, encaminado a determinar las capacidades y problemas biomédicos, psicológicos, sociales y funcionales de las personas ancianas, con el objetivo de desarrollar un plan general de tratamiento, cuidados y seguimiento a largo plazo.8,12,13
La EG difiere de acuerdo al escenario donde el paciente es evaluado. En el medio hospitalario la evaluación inicial está dirigida usualmente a los problemas médicos agudos que precipitaron la hospitalización. Según el paciente se va recuperando, otros componentes (apoyo social, medio familiar, etc.) asumen su importancia en la evaluación.14
La EG puede ser considerada como una herramienta al alcance de todos, al tener en cuenta una amplia gama de aspectos que inciden en el proceso de salud-enfermedad de las personas ancianas. También puede calificarse como una forma particular de aplicar el método clínico en las personas adultas mayores que, sin descuidar los aspectos biomédicos le “carga la mano” a los aspectos psicológicos, sociales y funcionales.15 La historia clínica tradicional, si bien contempla estos últimos aspectos, no los profundiza, y pueden quedar sin descubrir datos importantes si no se inquiere en ellos de manera intencional, lo que constituye el iceberg de problemas ocultos de los ancianos.16 Sumergidos en este iceberg suelen quedar grandes síndromes geriátricos como la fragilidad, la inmovilidad, las caídas, la incontinencia urinaria, el deterioro cognitivo y los déficits visuales y auditivos, entre otros, a los que se presta poca atención y son considerados erróneamente como “problemas del envejecimiento”.
La función como dominio central
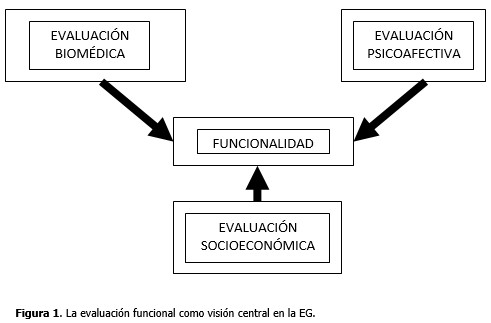
La meta fundamental de la atención sanitaria a los adultos mayores es mejorar la calidad de vida de estas personas. Esto parece un eslogan, pero la mayoría de las veces a los cambios propios del envejecimiento se añaden enfermedades crónicas en distintos estadios de su evolución, fragilidad, síndromes geriátricos e insultos agudos de orden biológico, psicológico y socioeconómico, que repercuten todos en una merma de la capacidad funcional, con sus correspondientes cuotas de limitaciones y dependencia. A la mayoría de las personas ancianas les preocupa más sus limitaciones funcionales que las propias enfermedades crónicas, y debe ser prioritario evaluar y atender los aspectos funcionales. (Figura 1).
La Organización Mundial de la Salud emitió en 1959 la siguiente sentencia: “la salud en el anciano como mejor se mide, es en términos de función”. Con frecuencia los médicos subestiman o no reconocen las incapacidades de sus pacientes, tanto a nivel ambulatorio como hospitalario, incluso más en este último medio. Se produce la llamada “exposición en iceberg” de la incapacidad no reconocida. Identificar y tratar los problemas para conseguir la mayor independencia posible, genera medidas menos costosas y más “saludables” que los cuidados institucionales a largo plazo en hogares de ancianos. Por lo que, preservar y restaurar la función y capacidad física en el adulto mayor es tan importante como tratar la enfermedad.17
Objetivos
Los tres objetivos comunes de la mayoría de estudios sobre Evaluación Geriátrica Integral son: 1) descubrir enfermedad no reconocida (oculta) o riesgos, para los cuales existe un manejo efectivo, 2) generar una descripción precisa de los problemas degenerativos impuestos por la edad, las comorbilidades y las intervenciones potenciales para intentar minimizar estos y, 3) preparar a los planificadores de salud para el rápido envejecimiento de la población.18
El modelo clásico de atención médica, basado únicamente en el diagnóstico y el tratamiento de la enfermedad, no siempre tiene éxito en pacientes ancianos, ya que controla la enfermedad en su fase aguda, pero no interviene directamente sobre las repercusiones de esta en las funciones anteriormente mencionadas. Por ello, apenas influye en la discapacidad y la dependencia. Para mejorar el resultado global en salud, en estos casos es necesario evaluar las funciones perdidas y llevar a cabo tratamientos dirigidos específicamente a recuperarlas y/o conservarlas.19
La EG representa una actividad compleja en la cual intervienen varios actores. El objetivo de dicha valoración es mejorar la función y los objetivos son: a) identificar la mayor parte de los problemas que puede presentar un paciente en particular; b) establecer la interrelación entre estos; c) instituir medidas terapéuticas específicas; d) elaborar planes de rehabilitación; e) iniciar medidas de prevención; f) optimizar la comunicación; g) disponer de forma adecuada de los recursos, h) determinar y movilizar redes de apoyo social; e i) disminuir la hospitalización y la institucionalización.20
Los propósitos de la aplicación de esta metodología, en la mayoría de los modelos investigativos21 y de asistencia, se centran en:
- Detectar la disfunción y la entidad que la provoca de manera precoz, aún en etapas subclínicas, que permitan realizar intervenciones de salud que eviten la aparición al máximo posible de incapacidad.
- Evaluar la magnitud de la enfermedad y la disfunción.
- Seleccionar racionalmente el tratamiento y otras intervenciones de salud, tomando en cuenta no solo la entidad sino las capacidades funcionales presentes y futuras de estos individuos.
- Evaluar las necesidades de fuentes de apoyo que tendrán estos pacientes en la comunidad.
- Conocer el efecto que tendrían estas intervenciones en política de salud.
- Emitir pronósticos de salud.
Beneficios
Esta evaluación puede aportar los siguientes beneficios:22,23
- Avances en la atención y los resultados clínicos.
- Mayor precisión diagnóstica.
- Mejora en el estado funcional y mental.
- Reducción de la tasa de mortalidad.
- Disminución de la tasa de internación crónica y en hospitales de cuidados agudos.
- Mayor satisfacción con la atención.
La EG ha demostrado ser útil en diversos servicios hospitalarios. En recientes publicaciones24-27 se realza la utilización de la EG en los servicios oncológicos y hematológicos, y se mencionan entre sus beneficios los siguientes:
- Detección de deterioro no identificado en la historia clínica y examen físico de rutina.
- Predicción de toxicidad severa relacionada con el tratamiento oncoespecífico.
- Predicción de supervivencia global en varios tumores y ambientes de tratamiento.
- Posibilidad de influir en la elección del tratamiento y su intensidad.
Los adultos mayores con enfermedad renal crónica (ERC) avanzada, presentan deterioro funcional que puede complicar su manejo. La EG de rutina se recomienda como herramienta útil en los servicios de Nefrología para identificar ancianos con ERC en riesgo de declinación funcional y para guiar la toma de decisiones clínicas.28 Asimismo, actualmente se reconoce que la EG constituye una herramienta esencial para planificar el cuidado de ancianos con insuficiencia cardiaca,29 principal diagnóstico por el que ingresan (después de la neumonía), en los servicios de Medicina Interna y Geriatría del Hospital General de Cienfuegos.
La EG realizada en el domicilio ha demostrado reducir la mortalidad en un 20 % y la institucionalización en hogares de ancianos en un 22 %.30 Debido a la heterogeneidad de los pacientes geriátricos en el hospital, con diferentes grados de compromiso, comorbilidad, discapacidad y, en muchas ocasiones con estados terminales, no ha podido demostrarse una reducción de la mortalidad utilizando la EG, excepto en la fractura de cadera donde sí ha quedado evidenciado que con una evaluación preoperatoria inicial donde se identifiquen factores que pueden incidir en la mala evolución de los pacientes y una operación sin demoras, disminuye la mortalidad por complicaciones cardiopulmonares y tromboembolismo venoso.31 No obstante, la identificación de síndromes geriátricos como malnutrición, dependencia, úlceras por presión y pobre apoyo social se correlacionan con la mortalidad a corto plazo en el anciano hospitalizado.32
Entre otras bondades, la EG estima la necesidad de fuentes de apoyo, y permite su ubicación adecuada en el sistema de atención, con aumento del uso de los servicios domiciliarios, sociales y sanitarios de la comunidad (uno de los principios básicos de la atención a los ancianos); prolonga la supervivencia; detecta precozmente las disfunciones y sus causas, y evalúa su magnitud, lo que permite hacer una selección racional del tratamiento y otras intervenciones; emite pronóstico de salud y estado funcional.33 Una revisión sistemática reciente34 sobre la efectividad y el uso de recursos de la EG exhaustiva en ancianos admitidos al hospital concluye que los evaluados tienen más probabilidad de salir vivos y permanecer en sus domicilios y que se asocian con una pequeña reducción de los costos de hospitalización.
Trabajos actuales destacan más altos niveles de satisfacción de los pacientes cuando se utiliza la EG que cuando son atendidos de manera tradicional.35
A continuación, se detallan los aspectos considerados en la guía de evaluación geriátrica exhaustiva (Anexo 1) del servicio de Geriatría del Hospital General Universitario Dr. Gustavo Aldereguía Lima, de Cienfuegos y que se adjunta a la historia clínica tradicional (interrogatorio, examen físico y discusión diagnóstica). En este acápite se irán señalando los procedimientos para obtener estos datos.
Procedimientos
1. Evaluación biomédica:
En relación a la historia clínica tradicional (interrogatorio-examen físico- discusión diagnóstica) no es preciso extenderse, pues es obvio que los médicos reciben conocimientos suficientes en sus carreras y especialidades para obtener una buena historia clínica, solo se hará referencia a las peculiaridades y dificultades que tiene la obtención de la historia clínica en el caso de los pacientes ancianos. (Cuadro 1).
Al abordar los antecedentes médicos personales, es importante indagar si el paciente padece o ha padecido algunos de los problemas listados en la guía, el tiempo que lleva padeciéndolos y la repercusión sobre su salud (limitaciones, complicaciones).
La comorbilidad se define como la presencia concurrente de dos o más enfermedades diagnosticadas médicamente en el mismo individuo, con diagnóstico basado en criterios establecidos, y no relacionadas causalmente con el diagnóstico primario.37 Multimorbilidad o pluripatología, se reservan para describir la concurrencia de múltiples enfermedades agudas o crónicas y situaciones médicas en la misma persona, independientemente de una enfermedad índice.38
La comorbilidad influye significativamente en diferentes resultados de la atención hospitalaria y no hospitalaria, como la duración de la estancia, las complicaciones, la discapacidad, la posibilidad de rehabilitación, los resultados quirúrgicos, el consumo de recursos, la mortalidad en diferentes ventanas temporales y tipos de pacientes, el estado funcional, la calidad de vida y los reingresos. Además, se asocia a mayor sobrecarga psicológica y complejidad en los cuidados, con afectación de la progresión de las enfermedades concurrentes.37
La nosología del paciente geriátrico actual está marcada por la pluripatología, lo que incrementa la complejidad diagnóstica y terapéutica en los ancianos que ingresan en diferentes servicios del hospital.
La comorbilidad brinda una descripción sobre la modificación y repercusión de los procesos usuales del envejecimiento en términos de pronóstico vital y funcional. Las herramientas para la evaluación global de la comorbilidad aportan información sobre su presencia y sobre la carga que esta impone sobre las decisiones médicas.39 Una de las más utilizadas es el índice de comorbilidad de Charlston,40 que se correlaciona muy bien con la mortalidad a corto y mediano plazos.41
Evaluación del riesgo de caídas. Las caídas en los adultos mayores no pueden ser pasadas por alto ni ser consideradas como un hecho fortuito, pues representan una causa potencial de morbilidad, mortalidad e inmovilidad y son un posible marcador de fragilidad, discapacidad y dependencia. El anciano que cae tiene un 33 % de probabilidad de volverse a caer en los próximos seis meses.42 Las consecuencias de las caídas están bien documentadas, entre ellas las fracturas (la de cadera como sitio frecuente y causa usual de ingreso hospitalario), hematomas (el subdural, muy peligroso), inmovilidad, aislamiento, dependencia, depresión e institucionalización.43
En el medio hospitalario, la oportunidad y el tiempo son amplios para evaluar el riesgo de caídas y planificar el cuidado para prevenirlas, debido a que los pacientes permanecen hospitalizados por varios días.44
Al evaluar las caídas debe conocerse el número de estas en el último año y la actividad que realizaba en ese momento, lo que permitirá determinar si esta fue accidental debido a factores ambientales o una causa médica intrínseca, si hubo síntomas premonitorios, si hubo pérdida de conocimiento (síncope, hipotensión postural) y describir las consecuencias (contusiones, lesiones, fracturas, etc.).
En el paciente con antecedentes de varias caídas deben evaluarse la función visual y auditiva, la marcha y el equilibrio, así como la función cardiovascular y neurológica, sobre todo en el que ha sufrido síncope. Para evaluar la marcha y el equilibrio se recomiendan la prueba Levántate y Anda (Get up and go) y las pruebas de valoración de la marcha y el equilibrio de Tinetti.45
La historia de caídas y/o una hospitalización aguda, son factores de riesgo para mayor descondicionamiento del paciente geriátrico, estado que requiere de un plan de rehabilitación en hospital y a su egreso. El paciente con síndrome de caídas se debe incorporar a un programa de reacondicionamiento de la marcha y el equilibrio, por lo que deberá ser referido al Servicio de Medicina Física y Rehabilitación.46 Debe revisarse la medicación en caso de hipotensión postural, minimizar la polifarmacia y retirada o ajuste de fármacos ofensores. Así mismo, los déficits visuales y auditivos deben ser valorados con Oftalmología y ORL, respectivamente.
Valoración de medicamentos. Prescribir medicamentos a los adultos mayores es más complejo que hacerlo a los adultos jóvenes, al igual que evaluar su necesidad y cumplimiento.
Los cambios fisiológicos y las comorbilidades asociados con el envejecimiento alteran tanto el manejo farmacocinético, como la respuesta farmacodinámica a los fármacos. La relación entre efectos terapéuticos beneficiosos (disminuyen) y riesgo de reacciones adversas (aumentan) está alterada en los pacientes ancianos, debido a la vulnerabilidad de órganos como el corazón, los riñones y el cerebro.47
La morbilidad múltiple de los ancianos frágiles trae aparejado un aumento del número de prescripciones de fármacos. Se define como polifarmacia la administración de más medicamentos de los que están clínicamente indicados.48 Para otros autores, polifarmacia se refiere al uso de cinco o más fármacos; es más frecuente en ancianos y contribuye al incremento de reacciones adversas, iatrogenia e ingresos hospitalarios.46
Al evaluar este aspecto se recomienda enumerar los medicamentos que toma actualmente el paciente, tomando en consideración el tiempo de uso de estos, presentaciones, dosis e intervalos de administración, así como posibles efectos adversos y la hipersensibilidad a ellos.
Debido a la merma de la función renal con el envejecimiento se hace indispensable ajustar la dosis de los medicamentos que tienen excreción renal mediante la estimación del filtrado glomerular ajustado a la edad (FGE) calculado por la fórmula de Cockroff.
Evaluación nutricional. La prevalencia de malnutrición es alta entre los ancianos hospitalizados, y así lo corrobora un reciente estudio que obtuvo 30,3 % de pacientes geriátricos desnutridos y 48,8 % en riesgo de desnutrición. Los factores de riesgo medidos y encontrados fueron la fragilidad, anorexia, depresión, deterioro cognitivo, discapacidad física, bajos niveles de albúmina y pobre calidad de vida.49
Un modelo individualizado para la evaluación del estado nutricional incluye el examen obligatorio de cuatro dominios: 1) la función y capacidad física, 2) problemas somáticos y de salud, 3) alimentación y nutrición y, 4) funciones cognitivas, afectivas y sensoriales. Cada dominio, que coincide con los de la evaluación geriátrica general, contribuye al estado nutricional, de lo que se desprende que la función óptima de cada persona es el factor más importante al analizar su estado nutricional y al mismo tiempo la meta general de las acciones y el tratamiento.50
A estos efectos se han formulado algunos aspectos a medir en el modelo de EG propuesto, los que pueden pesquisar problemas nutricionales en la evaluación inicial. Entre estos tenemos: 1) la existencia de tabúes alimentarios, como es el caso de alimentos no consumidos por los ancianos como las carnes por no gustarles, mala masticación o difícil digestión; 2) la intolerancia alimentaria, por ejemplo a la leche, por problemas de malabsorción, 3) los problemas dentales, que dificultan la masticación, salivación y digestión bucal, 4) el aumento y la pérdida de peso, en particular el segundo, de importancia cuando se ha perdido un 10 % del peso corporal en el último año.
Por último, es importante calcular el índice de masa corporal (IMC) mediante la fórmula de Quetelet, de utilidad para la valoración del estado nutricional. (Cuadro 2).
En caso de que el pesquisaje aporte elementos positivos se profundizará la evaluación nutricional con instrumentos validados por el uso, como el Mini Nutricional Assessment.51
Las medidas para corregir los déficits nutricionales dependen de las características individuales del enfermo, su estado de gravedad, vía oral expedita o no y los problemas de salud asociados, por lo que estas deben ser individualizadas. Las intervenciones dietéticas en los ancianos hospitalizados pueden ser más efectivas con el apoyo de los profesionales del departamento de Nutrición y Dietética, los que deben estar integrados al Grupo de Apoyo Nutricional del hospital y formar parte del Equipo Multidisciplinario de Atención Geriátrica.
Uso de servicios de salud en el último año. Este acápite es muy importante en el sentido de recabar información que el anciano y su familia olvidan como informes del médico de familia, resúmenes de historias clínicas anteriores, de los hogares de ancianos, etc.
Autovaloración de salud. La autopercepción de salud en los adultos mayores está estrechamente vinculada con la integridad de la esfera psicológica, así como la independencia en las actividades de vida diaria, la movilidad y la calidad de vida autopercibida.52 Su apreciación puede brindar información útil sobre las expectativas del enfermo y ser punto de partida para brindar apoyo psicológico al anciano hospitalizado.
2. Evaluación psicológica
Evaluación de la esfera cognitiva. La funciones mentales superiores en el anciano pueden verse afectadas por cambios propios del envejecimiento, entre estos, el déficit cognoscitivo leve que puede evolucionar a demencia, es por ello la importancia de realizar detecciones tempranas para tratamiento oportuno. La alteración aguda, fluctuante del estado cognitivo generalmente asociado a una causa médica se conoce como delirium y su detección precoz forma parte importante de la evaluación cognitiva.
El instrumento recomendado para evaluar el estado cognitivo es el Mini Examen del Estado Mental (Minimental de Folstein).53 La aplicación de este test consume unos cinco a diez minutos y las funciones mentales que mide incluyen orientación, registro, atención, cálculo, memoria, lenguaje y habilidad para ejecutar órdenes sencillas. Los más bajos índices del test indican deterioro más severo.54
Actualmente se da gran importancia a la detección precoz del deterioro cognitivo ligero con vistas a la estratificación de riesgo de demencia, para lo que se utilizan instrumentos más breves igualmente eficaces abundantes en la literatura,55 de los cuales el más recomendable es el MiniCog, que puede ser aplicado en unos tres minutos.56 (Cuadro 3).
Hay que insistir en que estos instrumentos son para pesquisaje de deterioro cognitivo, pero no califican al paciente como portador de demencia o delirium, por lo que habrá que proceder con otras escalas más específicas y ver si cumple criterios diagnósticos para estas situaciones clínicas.
El delirium es un trastorno frecuentemente encontrado en las personas de avanzada edad en el entorno hospitalario. Es un desorden agudo, transitorio, global y fluctuante de la cognición, atención, percepción, psicomotricidad y del ciclo sueño-vigilia, con nublazón de la conciencia.57 En el medio hospitalario es importante reconocerlo tempranamente, pues en muchas ocasiones obedece a causas médicas, por lo que es potencialmente reversible si se identifican oportunamente estas causas y se corrigen, a la vez que se establece una metodología para su evaluación y prevención.58
Estudios actuales enfatizan en la necesidad de la evaluación preoperatoria del estado cognitivo para el reconocimiento precoz del deterioro cognitivo, que tiene implicaciones postoperatorias, como alta incidencia de delirium, neumonía, dependencia de la ventilación mecánica, insuficiencia renal, infección del tracto urinario, ictus, tromboembolismo venoso y muerte postoperatoria.59
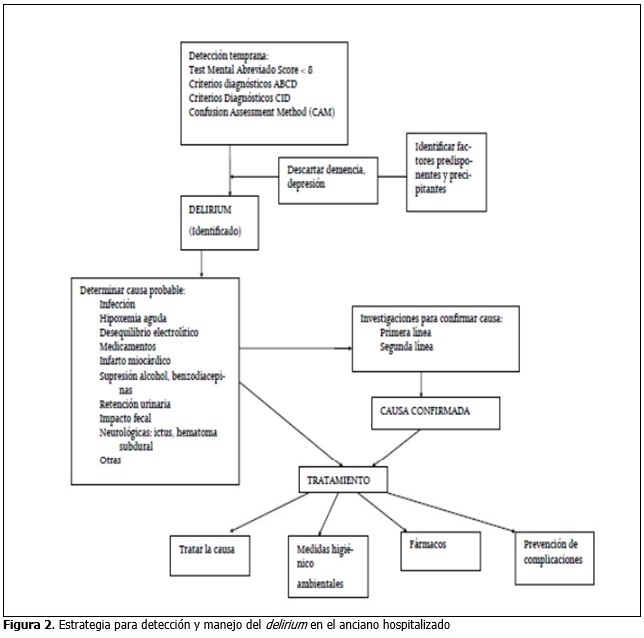
En el hospital Dr. Gustavo Aldereguía Lima se ha diseñado la siguiente estrategia para detección y manejo del delirium.60 (Figura 2).
Evaluación de la esfera afectiva. Los trastornos depresivos en el anciano que se hospitaliza son muy frecuentes, derivados casi siempre por las pérdidas asociadas al envejecimiento, por la comorbilidad, así como por el impacto que la enfermedad causante de la hospitalización produce sobre la psiquis.
Se calcula que la prevalencia de depresión mayor en ancianos hospitalizados es del 13 al 20 %. Del 80 % al 90 % de ancianos deprimidos hospitalizados no son diagnosticados como tal.61 El trastorno depresivo mayor en el anciano se asocia a síntomas inespecíficos como pérdida de peso, insomnio y somatizaciones, con menor frecuencia se presenta con el cuadro clínico clásico, por lo que se comporta como uno de los problemas ocultos que empeora el pronóstico incrementando el riesgo de morbilidad y mortalidad.45
En la valoración hay que inquirir sobre sentimientos de tristeza, pesimismo, ideas suicidas y pérdida de autoconfianza, aunque se ha demostrado que una simple pregunta puede ser útil para el pesquisaje: ¿Se siente usted triste o deprimido?62 Cuando la respuesta anterior es afirmativa se recomienda aplicar la Escala de Depresión Geriátrica de Yesavage (EDG-30), compuesta por 30 ítems para la detección de depresión en el paciente geriátrico en los diferentes niveles de atención.63 Las versiones más cortas de esta escala (EDG-15, EDG- 5, EDG-4) han demostrado conflictos en diferentes estudios realizados.64
La farmacoterapia o la psicoterapia se pueden emplear como tratamiento de primera línea. Los antidepresivos son eficaces para los ancianos, pero pueden tener mayor riesgo de efectos colaterales. Los inhibidores selectivos de la recaptación de serotonina (ISRS) se consideran como tratamiento de primera línea. La psicoterapia (conductual cognitiva o terapia de resolución de problemas) también es eficaz para la depresión en el anciano.65 Estas medidas deben ser consultadas con el psicólogo y psicogeriatra del equipo de atención multidisciplinaria.
Trastornos del sueño. Los trastornos del sueño son queja frecuente en geriatría, más de 50 % de los ancianos expresa quejas relacionadas con el sueño y es bien sabido que a mayor edad mayor dificultad para conciliar o mantener el sueño. Se consideran un síndrome geriátrico, ya que se presentan con características peculiares. Pueden ser manifestación inespecífica de un trastorno subyacente mayor y se encuentran interrelacionados con otros síndromes geriátricos. Diferentes entidades del anciano los pueden desencadenar (ansiedad, depresión, polifarmacia, inmovilidad, demencia, enfermedades cardiovasculares, gastrointestinales, osteomusculares, etc.). Existen problemas intrínsecos en ellos que los provocan (jubilación, duelos, aislamiento, insomnio primario, síndrome de piernas inquietas, apnea del sueño, etc.) y las consecuencias de estos trastornos repercuten en otros síndromes geriátricos (caídas, fractura de cadera, delirium, deterioro cognitivo, aislamiento, depresión-ansiedad, polifarmacia, incontinencia, fragilidad, abatimiento funcional e inmovilidad).66
Como parte de la valoración integral del anciano se recomienda preguntar: ¿Tiene problemas para conciliar o mantener el sueño? ¿Se siente despierto y activo durante el día? Si es necesario, se debe de interrogar a la persona que duerme con el paciente (esposa, hijo(a), cuidador primario). En caso de ser afirmativas las respuestas, debe evaluarse con mayor profundidad en busca de la causa probable (siesta diurna, síntomas nocturnos como disnea o nicturia, factores ambientales como ruido o luces, calambres o piernas inquietas, medicamentos o substancias que producen insomnio, etc.).67
Se recomienda que al detectar algún trastorno de sueño se indiquen medidas de higiene del sueño, muchas de las cuales las adoptará en casa cuando se egrese, pero algunas son aplicables en el entorno hospitalario, como las luces y ruidos innecesarios por la noche, (Cuadro 4) además de terapia de relajación como medida inicial. El insomnio transitorio no suele requerir tratamiento farmacológico. Si se requiere, hay que administrar la dosis eficaz mínima del fármaco más seguro, por lo general una benzodiacepina de acción corta o intermedia.68
Evaluación de la función perceptiva. La disminución de las funciones visuales y auditivas tiene repercusiones importantes, ya que produce desaferentación con consecuencias como aislamiento social, dependencia, pérdida de la autoestima, caídas, depresión, deterioro cognitivo y mala calidad de vida.
Para la detección inicial de la pérdida de agudeza visual y/o auditiva es suficiente con preguntar al adulto mayor o a su cuidador primario, lo siguiente: ¿Tiene dificultad para ver la televisión, leer o ejecutar cualquier actividad de la vida diaria a causa de su vista? ¿Tiene dificultad para oír?
Si la respuesta es positiva para cualquiera de las preguntas se deberá buscar la causa tratable o enviar a valoración por el especialista correspondiente (oftalmólogo, otorrinolaringólogo).
3. Evaluación funcional
La evaluación funcional es uno de los principales ejes de la EG integral, esencial para orientar el trabajo de los profesionales relacionados con las personas mayores. A nivel individual, permite identificar enfermedad y riesgos, además de facilitar la toma de decisiones, controlar los cambios y evaluar los efectos de una intervención; y a nivel general, permite planificar políticas de salud pública con una atención equitativa y especializada destinada a esta población.69
La evaluación más frecuente de la situación funcional de los ancianos se ejecuta en dos niveles: las actividades básicas de la vida diaria (ABVD) y las actividades instrumentales de la vida diaria (AIVD). Las ABVD se refieren a las tareas de autocuidado, como bañarse, vestirse, asearse, control de esfínteres, comer y trasladarse. La dependencia en esas tareas, que se detecta hasta en el 10 % de los ancianos, requiere ayuda a tiempo completo o el ingreso en una residencia. Estas se evalúan mediante la aplicación del índice de Katz.70 Las AIVD se refieren a las tareas esenciales para el mantenimiento de la vida en un hogar independiente, por ejemplo, usar el teléfono, hacer compras, conducir o usar el transporte público, cocinar, tomar los medicamentos, realizar las tareas del hogar y manejar el dinero. La dependencia en las AIVD es más frecuente y casi el 20 % de los ancianos de 75 o más años presenta el deterioro de al menos una de ellas.10 Estas se evalúan mediante la aplicación del índice de Lawton y Brody.71
La dependencia en las ABVD y AIVD tiene un significado importante en los pacientes geriátricos hospitalizados, ya que se asocia a un aumento de la estadía, mayor probabilidad de transferencia a un hogar de ancianos y mayor mortalidad. Los factores de riesgo independientes para mortalidad en un año son: sexo masculino, el número de ABVD con dependencia, insuficiencia cardiaca, cáncer, creatinina > 3,0 mg/dL y albúmina sérica < 3,5 g/dL.72
En el hospital la situación funcional de los adultos mayores hospitalizados tiene una amplia gradación, y es significativo el número de pacientes con un compromiso importante de sus ABVD, entre ellas su movilidad, y permanecen, por tanto, encamados. El reposo prolongado en cama está asociado a complicaciones como constipación, hipotensión postural, caídas, úlceras por presión, neumonía aspirativa y trombosis venosa, entre otros.73 La movilización de los enfermos hospitalizados es tarea de todos: del propio enfermo, sus familiares y cuidadores, médicos, enfermeras, estudiantes, asistentes de pacientes y personal de rehabilitación. Existen medidas generales que pueden adoptarse para el cuidado de los pacientes encamados (Cuadro 5).74-76 El personal de enfermería debe estar entrenado para aplicar las Escalas de Riesgo guiadas a prevenir las úlceras por presión (Escalas de Norton, Braden, etc.).77
4. Evaluación social
Se ha dicho que “se envejece según se ha vivido” y esto presupone que los cambios en la esfera social, cuando el individuo llega a una edad avanzada, están determinados por su conducta social previa. La posición del individuo en la sociedad se modifica en el curso de su vida y depende de factores biológicos, patrones de conducta, personalidad, papel social desempeñado y en gran medida del sistema social y el momento histórico en que se ha desarrollado.78
El grado de apoyo es importante para determinar la capacidad de vivir del anciano en la comunidad, pues es la familia la que aporta el mayor respaldo a través de los servicios que le brinda. Por su parte, el ingreso a los hogares de ancianos depende de la disponibilidad de ese apoyo, por lo que se debe tratar de mantener al anciano en la comunidad, donde recibirá la atención de la familia y los amigos.79
Si bien la valoración del funcionamiento social tiene más relevancia en el adulto mayor en su domicilio y comunidad, determinados aspectos de esta cobran importancia cuando ingresan en el hospital, como son el apoyo social y los recursos con que cuentan para enfrentar la enfermedad. La evaluación del funcionamiento social puede servir para determinar los factores protectores con los que cuenta el individuo para su bienestar, y los factores de riesgo que requieren vigilancia y quizás intervención psicosocial.80
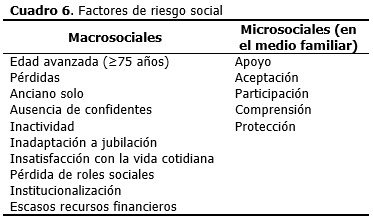
Existen factores de riesgo social (macro y microsociales) (Cuadro 6) que deben determinarse durante la evaluación y que pueden repercutir negativamente en la capacidad funcional de los adultos mayores, ya que se asocian a un incremento de la vulnerabilidad para que estos desarrollen estado de fragilidad y necesidad, poniéndolos en riesgo de accidentes, ruptura del equilibrio homeostático y muerte. Estos factores pueden estar relacionados con las pérdidas de papeles sociales, inadaptación a la jubilación, aislamiento, insatisfacción con las actividades cotidianas, inactividad, escaso poder adquisitivo, ausencia de confidentes, entre otros.81
La existencia de uno o varios de estos factores hacen clasificar a determinadas personas ancianas como “casos sociales”, los que deben ser detectados desde el ingreso para ubicarlos en el servicio que les corresponde (Unidad de Cuidados Especiales del Servicio de Geriatría) y evaluados por el equipo básico de Geriatría y en particular por Trabajo Social, quien movilizará redes de apoyo. Estos pacientes serán apoyados por un asistente a pacientes y al alta se tramitará su reinserción social en la comunidad, si es posible, o en instituciones geriátricas del sistema de salud.
Se pueden considerar a las redes sociales como un sistema de intercambio de apoyo que surge y se multiplica entre los sectores de la población, constituidos como una especie de sistema informal de seguridad social para la sobrevivencia, y orientados a satisfacer las necesidades no cubiertas por el sistema de apoyo formal. En cualquier etapa de la vida, se considera que las redes sociales son un apoyo importante para la salud y bienestar de las personas. En particular en la vejez, los individuos requieren ser reconocidos como seres humanos útiles y productivos, por lo que las redes sociales de apoyo resultan ser un excelente recurso.82
5. Resumen de problemas geriátricos
Como resumen de la EG integral debe hacerse un listado de problemas por orden de prioridad, atendiendo a la urgencia de cada uno, capacidad del personal, consentimiento del enfermo y recursos disponibles. Está claro que el problema biomédico que responde a las quejas o síntomas principales del enfermo debe encabezar esta lista.
6. Propuesta de Plan de Cuidados
Luego de la evaluación, con toda la información disponible de los diferentes aspectos que influyen en la salud del adulto mayor, se debe diseñar un plan de cuidados, objetivo práctico de la EG integral. Dada la complejidad y multiplicidad de los factores que intervienen en el estado de salud de las personas mayores, es importante priorizar en qué factores o enfermedades se va a intervenir primero; usualmente serán los que generen un mayor compromiso del estado de salud, o sea, el factor desencadenante, o los que afecten en mayor medida su calidad de vida y supervivencia. Es importante que en esta priorización se tomen en cuenta las preferencias y valores del paciente y de su familia y que se brinde un espacio especial a la queja principal o motivo de la consulta. Por esta razón, en muchas ocasiones algunas intervenciones podrán ser diferidas hasta conseguir la estabilidad del paciente o realizar las actividades con mayor impacto en la calidad de vida.83
En el caso del anciano hospitalizado, el plan de cuidados médicos debe estar sincronizado con el de enfermería y ser individual para cada paciente, teniendo como prioridad resolver el problema biomédico principal por el que ingresó y sin descuidar las medidas adecuadas para rescatar las funciones dañadas. Debe establecerse una comunicación estrecha con la familia y cuidadores del enfermo e involucrarlos de forma efectiva en los cuidados.
El plan debe ser dinámico, cambiar a medida que el paciente se va recuperando, estableciéndose nuevas prioridades. Por ejemplo: en un anciano solo que ingresa por una neumonía, la prioridad es resolver la infección respiratoria y después de su mejoría, su reinserción en la comunidad o en un hogar de ancianos.
La participación de todo el equipo básico de atención geriátrica (médico o geriatra, enfermero, psicólogo y trabajador social) es fundamental, y en los enfermos cuyos problemas traspasen la resolutividad de este equipo, estos deben evaluarse de forma trans y multidisciplinaria por otras especialidades del hospital.
CONCLUSIONES
A pesar de que los múltiples estudios publicados han confirmado la eficacia de la EG en diferentes escenarios, existe una brecha considerable entre lo que se conoce y lo que se hace. Es preciso introducir, paso a paso, de forma efectiva, esta herramienta necesaria y al alcance de todos en los servicios hospitalarios que atienden ancianos. La presente guía puede constituir una aproximación a este objetivo, pero se necesita participación y cohesión de los colectivos, así como una fuerte dosis de capacitación, entrenamiento e investigación, para lo cual el servicio de Geriatría puede ser el vivero. A medida que utilicemos los métodos y herramientas que están probados nos acercaremos a la atención más científica y humana que se merecen nuestros pacientes mayores.