INTRODUCCIÓN
La esclerodermia localizada es la forma localizada cutánea de esclerodermia, caracterizada por una fibrosis que se manifiesta en forma de placas o bandas cutáneas escleróticas infiltradas al tacto. La prevalencia se estima en aproximadamente 1-9/100.000. La enfermedad afecta con mayor frecuencia a las mujeres (relación mujer: hombre de aproximadamente 4:1), los niños presentan una mayor predisposición para desarrollar la enfermedad que los adultos.1, 2
La esclerodermia localizada se clasifica en varias formas, entre las que se incluyen la morfea, la morfea localizada y la esclerodermia lineal. La esclerodermia lineal tiene tendencia a afectar a niños y adolescentes, mientras que la morfea es más habitual en adultos. Sin embargo, ambas pueden coexistir en un mismo paciente. En un primer momento, se desarrollan áreas de piel dura y seca en las manos, brazos, cara y piernas. Posteriormente aparecen las placas (morfea) o las bandas anchas (esclerodermia lineal). Las bandas anchas se desarrollan principalmente en la cara, tórax, brazos y piernas.2
La causa exacta de la esclerodermia localizada es desconocida. Se considera que esta enfermedad es secundaria a una reacción autoinmune, que provoca una sobreproducción localizada de colágeno. Se han sugerido otras causas, como factores genéticos e infecciosos. El diagnóstico es clínico. Una biopsia cutánea puede ayudar a confirmar el diagnóstico, revelando una acumulación anormal de colágeno, engrosamiento de las paredes vasculares, y presencia de leucocitos en la periferia de los vasos.2,3
El pronóstico suele ser favorable. La esclerodermia localizada raramente modifica el pronóstico vital, pero puede afectar de forma importante la calidad de vida, en particular en los niños. Las lesiones lineales tienden a persistir durante más tiempo que las lesiones en placas.3,4
Por lo poco frecuente de la enfermedad y su localización mamaria en una paciente se decidió la presentación del caso.
PRESENTACIÓN DEL CASO
Paciente femenina de 54 años de edad, de color de piel negra, que comenzó con lesión áspera, engrosada y fibrosa, en placa única de aproximadamente 6 cm de diámetro en mama derecha, la cual había aparecido desde hacía dos meses, para lo cual había estado bajo seguimiento por especialista en mama. Fue interconsultada con el Servicio de Dermatología, del Hospital General Universitario Dr. Gustavo Aldereguía Lima, de Cienfuegos.
Antecedentes patológicos personales. nada a señalar.
Antecedentes patológicos personales: nada a señalar.
Examen físico general: nada a señalar.
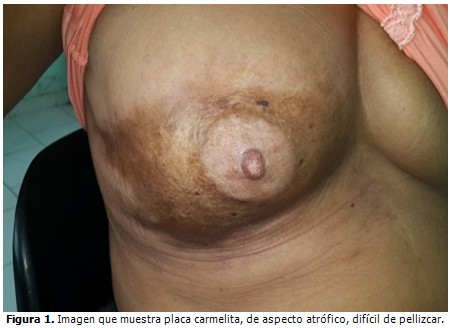
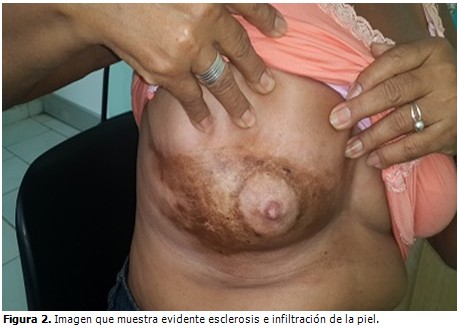
Piel: placa áspera al tacto, de aspecto fibrosa, de color carmelita, de aproximadamente 6 cm de diámetro, localizada en mitad inferior de mama derecha, incluyendo pezón y areola. Se observó evidente infiltración de la piel. (Figuras 1 y 2).
Exámenes complementarios
Ultrasonido de mama: tejido mamario de aspecto atrófico y fibrótico. Se descartan lesiones de posible proceso maligno.
Dermatopatología: acumulación anormal de colágeno, engrosamiento de las paredes vasculares y presencia de leucocitos en la periferia de los vasos, engrosamiento y homogenización de los haces de colágeno.
Se diagnosticó como morfea mamaria. Se impuso tratamiento con cremas esteroideas (clobetasol, triamcinolona, mometasona, hidrocortisona), siempre una de estas mezclada con otra crema u ungüento, con el objetivo de disminuir la concentración del esteroide. Además vitaminoterapia, sobre todo vitamina A (25 000 ui) diarias, vitamina E (100 mg) diarios y vitamina C (500 mg) diarios por 2 meses. Durante los primeros tres meses de tratamiento la placa esclerodermiforme frenó su actividad y dejó de crecer, pero ya para el cuarto mes se pudieron observar focos de actividad de la lesión, o sea, hacia la periferia de la lesión se constataron nuevas lesiones satélites con el mismo aspecto de la lesión inicial. En la actualidad la paciente se encuentra realizando el mismo tratamiento en aras de frenar el progreso de la enfermedad.
DISCUSIÓN
La morfea en placas constituye la variante más frecuente de esclerodermia localizada en los adultos. El trastorno escleroso asienta preferentemente en la dermis reticular. Se manifiesta en forma de áreas bien circunscritas de piel endurecida y brillante, de silueta oval o redondeada, que asientan en uno o como máximo dos territorios anatómicos, con más frecuencia en el tronco o las extremidades. En las fases iniciales es posible observar un halo violáceo muy característico alrededor de la placa y que traduce la fase más inflamatoria de la morfea. Cuando las lesiones se instauran desde el inicio como placas levemente deprimidas de tonalidad marrón-grisácea se habla de atrofodermia de Pasini y Pierini. Con frecuencia las lesiones asientan en el tronco o la porción proximal de las extremidades. La mayoría de los autores aceptan que este tipo de lesiones, en las que no hay endurecimiento de la piel, constituye una variante de morfea, ya sea como una forma abortiva de la misma o bien una variante aún más superficial en la que el trastorno escleroso asienta en la dermis papilar o superficial. En este sentido, algunas evidencias apoyan su relación con la morfea. Por un lado, la coexistencia en el 20 % de los casos de lesiones tipo atrofodermia de Pasini y Pierini y morfea en placas típicas y, por otro, la demostración microscópica, en los pacientes con morfea en placas, expresan que cuando la esclerosis se limita a las capas más superficiales de la dermis reticular, en la clínica esta esclerosis se traduce en placas más delgadas en las que predomina la pigmentación y el endurecimiento es mínimo.1-4
De forma muy inusual, sobre las placas de morfea pueden formarse ampollas o erosiones dando lugar a la llamada morfea ampollosa. Es curioso que en la mayoría de los casos descritos el sustrato anatomopatológico observado es de tipo liquen escleroso y atrófico, si bien en algunos otros se ha atribuido a la obstrucción linfática por el mismo proceso escleroso asociado a una enfermedad ampollosa autoinmune.3,4
En ocasiones, el proceso escleroso que sigue circunscrito a una determinada área de piel no se limita a la dermis sino que puede afectar al tejido adiposo y otros tejidos subyacentes como la fascia o el músculo. Se habla entonces de morfea subcutánea o morfea profunda solitaria (este último término también se ha aplicado cuando las lesiones son más extensas y generalizadas). En la clínica se manifiesta, muchas veces, a modo de una lesión única, con frecuencia localizada en la parte alta del tronco junto a la columna vertebral. La piel supra yacente puede tener un aspecto normal o bien ser atrófica o estar endurecida, pero casi siempre se mostrará deprimida y adherida a los planos profundos. De forma ocasional, se ha descrito el desarrollo de ampollas. En general, es asintomática y no se asocia a alteraciones viscerales. Además de una densa esclerosis del colágeno y una marcada inflamación subcutánea con linfocitos y células plasmáticas como hallazgos microscópicos más llamativos de esta forma de morfea, se ha observado ocasionalmente la formación de hueso en la dermis profunda. En algunos casos, la morfea profunda solitaria o lesiones similares se han descrito en relación con las vacunas o la inyección intramuscular de vitamina K.4, 5
Cuando las placas de morfea afectan a más de 2 territorios anatómicos se habla de morfea generalizada. Esta situación clínica se ha descrito con más frecuencia en las mujeres que en los varones y se ha invocado al ejercicio físico como posible factor desencadenante. En la clínica, aparecen placas suavemente inflamadas, pigmentadas, mal definidas, en unas zonas, con frecuencia en el tronco, mientras que en otras áreas, muchas veces en las extremidades, la piel se palpa engrosada y adherida a los planos profundos, la fascia y el músculo. El inicio de la esclerosis suele ser gradual y relativamente rápido durante el periodo de unos meses. Los signos de inflamación aguda, como edema y eritema, suelen estar ausentes. Es posible, aunque infrecuente, la coexistencia con lesiones tipo liquen escleroso y atrófico y la formación de ampollas en la superficie de las placas.5
La relación entre la actividad y severidad de la enfermedad y la presencia de anticuerpos antinucleares, no está dilucidada aún. Algunos autores han observado que estos anticuerpos tienden a asociarse a lesiones extendidas y comprometen planos profundos. La presencia de auto anticuerpos en suero de pacientes con esclerodermia localizada, se registra de 20 a 80 %. Los anticuerpos antinucleares muestran en general patrón homogéneo, los anti-histona se han detectado asociados, sobre todo a morfea generalizada y linear. Recientemente, se puede determinar la presencia de anticuerpos antimetaloproteasa 1 de la matriz - (MMP)1 - en pacientes con esclerodermia localizada. Existen porcentajes de positividad en morfea en placas (60 %), linear (47 %) y generalizada (25 %).5,6
Dentro de los diagnósticos diferenciales se deben considerar todos aquellos procesos esclerodermiformes (incluyen los subtipos de esclerodermias localizadas), además de la esclerodermia sistémica debido a su pronóstico. Entre los factores epigenéticos relacionados con la presencia de lesiones esclerodermiformes, es importante investigar el antecedente de radioterapia, consumo de drogas y exposición a tóxicos.
La patogénesis de la morfea inducida por radiación es desconocida, pero es importante distinguirla de la radiodermitis y de la fibrosis posradiación. Otro hallazgo bastante frecuente son lesiones de liquen esclero atrófico (LEA).
Por otro lado la necrobiosis lipoídica - marcador cutáneo de diabetes - se considera dentro de las dermatosis esclerodermiformes y atróficas a descartar.
En las lesiones de esclerodermia profunda que comprometen los tejidos grasos y planos subyacentes, se impone el diagnóstico diferencial con fascitis eosinofílica.6, 7
Desde el momento en que no existe un tratamiento realmente eficaz y universal para la esclerodermia localizada, este debe plantearse en función de la extensión y la gravedad de la enfermedad, que viene determinada fundamentalmente por el riesgo de deformaciones y limitación de la movilidad.7 El tratamiento resulta ineficaz para revertir tales complicaciones, por lo que este debería iniciarse antes de que aparezcan. Sin embargo, en muchas ocasiones resulta difícil decidir en qué casos y en qué momento debe iniciarse una terapia sistémica, ya que no es fácil reconocer en la clínica cuándo las lesiones están activas y van a progresar o si el proceso está estable y el daño ya hecho se verá modificado por el tratamiento. Por otro lado, también es difícil definir y evaluar la mejoría de las lesiones ya sea en la evolución natural de la enfermedad o tras iniciar un determinado tratamiento.6, 7
Los fármacos más aceptados como útiles en el tratamiento de esta enfermedad son el metotrexato y los glucocorticoides sistémicos, casi siempre administrados en combinación. Se han propuesto inmunosupresores en el tratamiento de la morfea, cuyo beneficio se ha descrito únicamente en casos aislados. Este es el caso de la d-penicilamina, fármaco poco recomendable por su pobre perfil de seguridad, la ciclosporina, utilizada en dos niños afectados de una morfea lineal, y la fotoféresis extracorpórea, en algún caso combinado con micofenolato mofetilo.7,8
La radiación ultravioleta en sus diferentes modalidades constituye también una opción que se debe considerar entre el arsenal terapéutico disponible en el tratamiento de la morfea. Respecto al tratamiento tópico, que debe limitarse a las formas más superficiales y limitadas de morfea como la morfea en placas, se dispone de varias opciones. Es clásico recomendar la aplicación tópica de corticoides, en especial de alta potencia, en las placas de morfea, sobre todo si se encuentran en la fase inicial más inflamatoria. Sin embargo, no existe ningún estudio que haya demostrado la eficacia real de este tratamiento.6-8
El interés de esta presentación está dado por la importancia que tiene el reconocimiento clínico de esta entidad en la localización anatómica antes descrita, pues a pesar de que se describe su localización en el tronco; no existe dentro de la bibliografía consultada alguna que se refiera a la localización en mama específicamente. Por las características clínicas de la enfermedad nos obliga a descartar una serie de procesos en esta localización anatómica, donde pueden ser sospechados una serie de proceso oncoproliferativos que a diferencia de una placa de morfea, sí pondrían en riesgo la salud y calidad de vida del paciente.